Kanker serviks merupakan kanker paling umum ketiga di sistem reproduksi wanita dan diklasifikasikan sebagai preinvasif atau invasif. Kanker preinvasif berpeluang sembuh 75% sampai 90% kali lebih besar jika dideteksi sejak dini dan ditangani dengan tepat. Pada tulisan ini, Repro Note akan menrangkum mengenai konsep medik dan askep kanker serviks dengan menggunakan pendekatan Sdki Slki Siki.
Tujuan:
- Memahami epidemiologi, penyebab, patofisiologi, serta tanda dan gejala kanker serviks pada wanita
- Memahami pemeriksaan, komplikasi, penatalaksanaan, dan pencegahan kanker serviks
- Merumuskan diagnosa keperawatan yang sering muncul pada askep kanker serviks menggunakan pendekatan Sdki
- Merumuskan luaran dan kriteria hasil pada askep kanker serviks menggunakan pendekatan Slki
- Melaksanakan intervensi keperawatan pada askep kanker serviks menggunakan pendekatan Siki
- Melakukan Edukasi dan perencanaan pasien pulang pada askep kanker serviks
 |
| Gambar: wikimedia.org |
Konsep Medik dan Askep kanker Serviks
Pendahuluan
Serviks atau leher rahim adalah struktur seperti tabung yang kuat dan berotot. Ujung paling bawah serviks sedikit menonjol kedalam vagina, dan bagian dalam dilapisi dengan selaput lendir yang menghasilkan cairan kental yang berfungsi sebagai penghalang untuk mencegah mikroorganisme masuk ke dalam rahim.
Kanker serviks adalah istilah yang digunakan untuk menggambarkan tumor yang berkembang dari perubahan abnormal sel serviks yang sering muncul pada bagian ujung bawah rahim . Perubahan sel abnormal secara dini dapat dideteksi melalui skrining sehingga kemudian dapat diatasi segera. Vaksin terhadap virus penyebab kanker (vaksin HPV) dapat mengurangi risiko kanker serviks
Kanker serviks merupakan penyakit keganasan urutan ketiga yang paling sering terjadi pada wanita di seluruh dunia, dan menjadi penyebab utama kematian terkait kanker bagi wanita di negara berkembang.
Peran infeksi human papillomavirus (HPV) sebagai etiologi pada kanker serviks telah mendorong para ahli memberikan rekomendasi untuk menambahkan tes HPV ke rejimen skrining pada wanita usia 30-65 tahun. Namun pada wanita yang memiliki gejala, hasil tes skrining abnormal atau lesi kasar pada serviks sebaiknya dievaluasi dengan kolposkopi dan biopsi.
Jika tidak ditangani dan tergantung pada bentuk tampilannya, kanker ini bisa berkembang menjadi kanker serviks invasif. Dalam kanker invasif, sel kanker menembus membran dasar basenient dan bisa langsung menyebar ke struktur pelvis yang berdekatan atau terdiseminasi ke tempat jauh melalui rute limfatik.
Dalam 95% kasus, tipe histologis merupakan karsinoma sel skuama yang bervariasi dari sel sel spindel yang sangat anaplastik, adenokarsinoma hanya 5%. Kanker invasif biasanya muncul pada pasien yang berusia 30 sampai 50 tahun, tetapi di kasus langka kanker ini bisa muncul pada pasien yang berusia kurang dari 20 tahun.
Epidemiologi
Kanker serviks merupakan keganasan ketiga yang paling sering terjadi pada wanita diseluruh dunia, namun frekuensinya sangat bervariasi antara negara maju dan negara berkembang. Di Negara berkembang, kanker serviks berada diurutan kedua sebagai penyakit dan penyebab kematian terkait keganasan pada wanita. Sedangkan di negara maju berada di urutan kesepuluh bahkan tidak termasuk di antara 10 penyebab kematian teratas pada wanita.
Di Amerika Serikat, kanker serviks relatif jarang terjadi. Insiden kanker serviks invasif terus menurun di AS selama beberapa dekade terakhir. Sejak tahun 2004 angka tersebut telah menurun sebesar 2,1% per tahun pada wanita usia < 50 tahun dan menurun sebesar 3,1% per tahun pada wanita yang berusia 50 tahun ke atas. Tren ini telah dikaitkan dengan skrining massal dengan tes Pap Smear.
Secara global, terdapat lebih dari 500.000 kasus baru kanker serviks setiap tahunnya dan sekitar 250.000 wanita meninggal karena penyakit ini setiap tahunnya. Di Amerika Serikat, sekitar 4000 wanita meninggal akibat kanker serviks setiap tahun yang terdiri dari ras Afrika-Amerika dan Hispanik.
Mortalitas kanker serviks lebih tinggi di antara wanita yang tidak diskrining dalam lima tahun terakhir dan wanita dengan lesi prakanker tanpa tindak lanjut yang konsisten. Tren data juga menunjukkan bahwa terjadi penurunan resiko kanker serviks pada wanita yang menerima vaksinasi.
Penyebab
Sebagian besar kasus kanker serviks terjadi akibat infeksi genital Human papillomavirus (HPV), dan sebagian besar penularan terjadi melalui kontak seksual.
HPV terdiri dari kelompok virus heterogen yang mengandung DNA untai ganda melingkar tertutup. Genom virus mengkodekan 6 protein yaitu, E1, E2, E3, E4, E6, dan E7, yang berfungsi sebagai protein pengatur, dan 2 protein lainnya yaitu, L1 dan L2, yang membuat kapsid virus.
Sampai saat ini, lebih dari 115 genotipe HPV yang berbeda telah diidentifikasi dan dikloning. Sebuah penelitian kanker serviks multinasional menemukan bahwa lebih dari 90% dari semua kanker serviks di seluruh dunia disebabkan oleh 8 jenis HPV, yaitu: HPV tipe 16, 18, 31, 33, 35, 45, 52, dan 58. Tiga jenis HPV yaitu tipe 16, 18, dan 45 menyebabkan 94% adenokarsinoma serviks. HVP tipe 16 dapat menimbulkan risiko kanker yang urutan besarnya lebih tinggi daripada yang ditimbulkan oleh jenis HPV lainnya.
HPV yang menginfeksi serviks manusia terbagi dalam 2 kategori risiko yang luas. Jenis risiko rendah misalnya HPV 6 dan 11, berhubungan dengan kondiloma dan sejumlah kecil lesi epitel skuamosa derajat rendah (SIL) sertai tidak pernah ditemukan pada kanker invasif. Dan Jenis berisiko tinggi seperti HPV Tipe 16 bervariasi dalam prevalensinya sesuai dengan keadaan penyakit serviks.
Setelah integrasi ke dalam genom manusia, linearisasi DNA HPV menempatkan gen E6 dan E7 pada posisi replikasi yang ditingkatkan. E7 mengikat dan menonaktifkan protein Rb sementara E6 mengikat p53 dan mengarahkan degradasinya. Hilangnya fungsional gen TP53 dan RB menyebabkan resistensi terhadap apoptosis, menyebabkan pertumbuhan sel yang tidak terkendali setelah kerusakan DNA. Hal ini pada akhirnya menghasilkan perkembangan menjadi keganasan.
Beberapa faktor risiko yang terlibat pada kanker serviks antara lain :
- Herpesvirus 2 dan infeksi veneral akibat bakteri atau virus lainnya
- Berhubungan saat usia muda (sebelum berusia 16 tahun)
- Berganti-ganti pasangan
- Riwayat penyakit menular Seksual (PMS)
Infeksi HIV di kaitkan dengan peningkatan resiko kejadia kanker serviks sebesar 5 kali lipat. Hal ini diperkirakan karena gangguan respon imun terhadap infeksi HPV.
Peran infeksi HIV dalam patogenesis kanker serviks belum sepenuhnya dipahami. Namun, infeksi HIV diketahui menekan tingkat pengenalan sistem imun terhadap infeksi HPV, yang memungkinkan HPV menyebabkan lebih banyak kerusakan daripada pada wanita yang sehat.
Peningkatan prevalensi padaHIV pada dasarnya tidak berubah dengan penggunaan terapi antiretroviral yang aktif. Penelitian menunjukkan prevalensi infeksi HPV yang lebih tinggi pada wanita HIV-seropositif dibandingkan pada wanita seronegatif, dan prevalensi HPV berbanding lurus dengan tingkat keparahan imunosupresi yang diukur dengan jumlah sel T CD4+.
Patofisiologi
Kanker serviks muncul akibat Infeksi human papillomavirus (HPV) dan terjadi pada sebagian besar wanita yang aktif secara seksual. Rata-rata, sekitar 5% infeksi HPV yang akan menyebabkan perkembangan lesi CIN (cervical intraepithelial neoplasia) grade 2 atau 3 dalam waktu 3 tahun setelah infeksi. Sekitar 20% dari lesi CIN 3 berkembang menjadi kanker serviks invasif dalam waktu 5 tahun, dan sekitar 40% dari lesi CIN 3 berkembang menjadi kanker serviks invasif dalam waktu 30 tahun.
Dalam proses karsinogenesis, banyak faktor lain yang terlibat mempengaruhi perkembangan lesi menjadi kanker servik invasif. Faktor faktor tersebut antara lain:
- Jenis dan durasi infeksi virus, mencakup tipe HPV risiko tinggi dan infeksi persisten dengan risiko perkembangan yang lebih tinggi
- Adanya kondisi yang mengganggu sistem imunitas tubuh, misalnya status gizi buruk, gangguan kekebalan, dan infeksi HIV.
- Faktor lingkungan, misalnya kebiasaan merokok dan kekurangan vitamin
- Kurangnya akses ke fasilitas kesehatan terutama pemeriksaan sitologi rutin
Selain itu, berbagai faktor ginekologi secara signifikan meningkatkan risiko infeksi HPV, termasuk usia awal hubungan seksual dan jumlah pasangan. Meskipun penggunaan kontrasepsi oral selama 5 tahun atau lebih telah dikaitkan dengan peningkatan risiko kanker serviks, belum ada bukti interaksi langsung antara kontrasepsi oral dan infeksi HPV.
Kerentanan genetik terhadap kanker serviks yang disebabkan oleh infeksi HPV telah diidentifikasi melalui penelitian dengan sampel saudara kembar dan kerabat tingkat pertama. Wanita yang memiliki kerabat biologis tingkat pertama yang terkena kanker serviks memiliki risiko relatif 2 kali lipat dibandingkan dengan wanita yang tidak memiliki kerabat tingkat pertama dengan tumor serviks.
Perubahan genetik pada beberapa kelas gen telah dikaitkan dengan kanker serviks. Tumor nekrosis faktor (TNF) terlibat dalam memulai apoptosis sel, dimana gen TNFa-8, TNFa-572, TNFa-857, TNFa-863, dan TNF G-308A telah dikaitkan dengan insiden kanker serviks yang lebih tinggi. Polimorfisme pada gen lain yang terlibat dalam apoptosis dan Tp53, telah dikaitkan dengan peningkatan tingkat infeksi HPV yang berkembang menjadi kanker serviks.
Gen human leukocyte antigen (HLA) terlibat dalam berbagai cara. Beberapa anomali gen HLA dikaitkan dengan peningkatan risiko infeksi HPV yang berkembang menjadi kanker. Gen chemokine receptor-2 (CCR2) pada kromosom 3p21 dan gen Fas pada kromosom 10q24.1 juga dapat mempengaruhi kerentanan genetik terhadap kanker serviks, kemungkinan dengan mengganggu sistem imun yang merespon terhadap HPV. Gen CASP8 yang juga dikenal sebagai FLICE atau MCH5 memiliki polimorfisme di wilayah promotor yang telah dikaitkan dengan penurunan risiko kanker serviks.
Modifikasi epigenetik mungkin juga terlibat dalam kanker serviks. Metilasi adalah yang paling dipahami dan mungkin mekanisme paling umum dari pemodelan DNA epigenetik pada kanker. Pola metilasi DNA yang menyimpang telah dikaitkan dengan perkembangan kanker serviks dan mungkin menyimpan petunjuk penting untuk mengembangkan pengobatan.
Tanda dan gejala
Secara klinis, gejala awal kanker serviks adalah perdarahan pervagina yang tidak normal, biasanya pasca koitus. Ketidaknyamanan, cairan berbau busuk, dan disuria juga merupakan keluhan yang sering terjadi.
Tumor dapat tumbuh dan meluas sepanjang permukaan epitel skuamosa dan kelenjar, rongga endometrium, seluruh epitel vagina, dan lateral ke dinding panggul. Termasuk dapat menyerang kandung kemih dan rektum secara langsung, menyebabkan konstipasi, hematuria, fistula, dan obstruksi ureter, dengan atau tanpa hidroureter atau hidronefrosis.
Trias edema tungkai, nyeri, dan hidronefrosis menunjukkan keterlibatan dinding panggul. Area lain yang bisa terkena untuk metastasis yang jauh antara lain kelenjar getah bening ekstrapelvis, hati, paru-paru, dan tulang.
Pada penderita kanker serviks stadium awal, temuan pemeriksaan fisik dapat relatif normal. Seiring perkembangan penyakit, serviks mungkin menjadi abnormal dalam penampilan, dengan erosi besar, ulkus, atau massa. Kelainan ini dapat meluas ke vagina. Pemeriksaan rektal dapat mengungkapkan massa eksternal atau darah kotor dari erosi tumor.
Temuan pemeriksaan panggul bimanual sering mengungkapkan metastasis panggul atau parametrium. Jika penyakit melibatkan hati, bisa terjadi hepatomegali. Metastasis paru biasanya sulit dideteksi pada pemeriksaan fisik kecuali efusi pleura atau obstruksi bronkus. Edema tungkai menunjukkan obstruksi limfatik atau vaskular yang disebabkan oleh tumor.
Pemeriksaan Diagnostik
- Pemeriksaan sitologis (uji Papanicolaou tPap]) bisa digunakan untuk mendeteksi kanker serviks sebelum gejala tampak.
- Kolposkopi bisa mendeteksi kemunculan dan perluasan lesi preklinis yang membutuhkan biopsi dan pemeriksaan histologis.
- Pewarnaan dengan larutan Lugol (yodium kuat) atau larutan Schiller (yodium, kalium iodida, dan air yang dimurnikan) bisa mengidentifikasi area untuk biopsi jika pulasan menunjukkan sel abnormal namun tidak tampak adanya lesi. Jaringan normal mengabsorpsi yodium dan berubah warna menjadi cokelat; jaringan abnormal tidak memiliki glikogen dan tidak berubah warna.
- Sistografi, magnetic resonance imaging, computed tomography, dan scan tulang bisa digunakan untuk mendeteksi metastasis.
- Biopsi konus bisa dilakukan jika kuretase endoservikal positif
- Uji Vira-Pap memungkinkan pemeriksaan struktur DNA spesimen untuk mendeteksi HPV
Penatalaksanaan
Penatalaksanaan kanker serviks bervariasi menurut stadium penyakit. Untuk kanker invasif dini, pembedahan adalah pengobatan pilihan. Dalam kasus yang lebih lanjut, radiasi yang dikombinasikan dengan kemoterapi adalah standar perawatan yang dilakukan saat ini. Pada pasien dengan penyakit diseminata, dilakukan kemoterapi atau radiasi.
Pengobatan kanker serviks seringkali membutuhkan pendekatan multidisiplin. Diperlukan keterlibatan ahli onkologi ginekologi, ahli onkologi radiasi, dan ahli onkologi medis.
Kanker stadium 0
Karsinoma in situ (stadium 0) diobati dengan tindakan ablatif atau eksisi lokal seperti cryosurgery, ablasi laser, dan eksisi loop. Operasi pengangkatan lebih sering dilakukan karena memungkinkan evaluasi patologis lebih lanjut untuk menyingkirkan penyakit mikroinvasif. Setelah pengobatan, pasien ini memerlukan pengawasan seumur hidup.
Kanker stadium IA1
Pengobatan pilihan untuk penyakit stadium IA1 adalah pembedahan seperti histerektomi total, histerektomi radikal, dan konisasi. Diseksi kelenjar getah bening tidak diperlukan jika kedalaman invasi kurang dari 3 mm dan tidak ada invasi limfovaskular.
Pasien tertentu dengan penyakit stadium IA1 tetapi tidak ada invasi ruang limfovaskular yang ingin mempertahankan kesuburan dapat menjalani konisasi terapeutik dengan tindak lanjut yang ketat, seperti sitologi, kolposkopi, dan kuretase endoserviks. Pasien dengan kondisi medis komorbid yang bukan kandidat bedah dapat diobati dengan radiasi.
Menurut pedoman National Comprehensive Cancer Network (NCCN), terapi radiasi panggul saat ini merupakan rekomendasi kategori 1 untuk wanita dengan penyakit stadium IA dan kelenjar getah bening negatif jika operasi memiliki faktor risiko tinggi misalnya, tumor primer besar, invasi stroma dalam, atau invasi ruang limfovaskular.
Kanker stadium IA2, IB, atau IIA
Untuk pasien dengan penyakit stadium IB atau IIA, ada 2 pilihan pengobatan yaitu:
- Gabungan radiasi sinar eksternal dengan brachytherapy
- Histerektomi radikal dengan limfadenektomi panggul bilateral
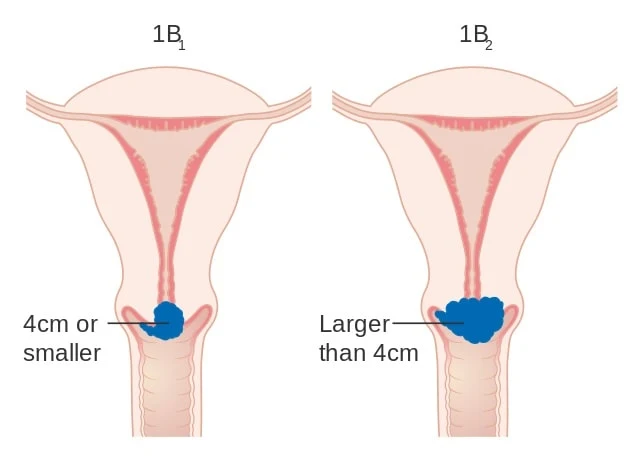
Trakelektomi vagina radikal dengan diseksi kelenjar getah bening panggul sesuai untuk pemeliharaan kesuburan pada wanita dengan penyakit stadium IA2 dan mereka dengan penyakit stadium IB1 yang lesinya 2 cm atau lebih kecil. Masalah utama kehamilan setelah trakelektomi adalah persalinan prematur dan kebutuhan untuk menjalani operasi caesar saat melahirkan.
Dalam tinjauan retrospektif terhadap 62 pasien dengan karsinoma serviks stadium IB1 yang menjalani percobaan trakelektomi radikal dan menjalani MRI praoperasi, Lakhman dkk menemukan bahwa MRI pratrakelektomi membantu mengidentifikasi pasien berisiko tinggi yang mungkin memerlukan histerektomi radikal dan membantu mengonfirmasi tidak adanya tumor residual setelah biopsi. Ukuran tumor 2 cm atau lebih besar dan invasi stroma serviks yang dalam pada MRI dikaitkan dengan peningkatan kemungkinan histerektomi radikal.
Pedoman bedah saat ini untuk kanker serviks stadium IA2 hingga IIA memungkinkan teknik invasif minimal, seperti teknik laparoskopi tradisional dan teknik laparoskopi yang dibantu robot, dalam manajemen bedah tumor ini.
Iradiasi panggul pascaoperasi mengurangi risiko kekambuhan lokal pada pasien dengan faktor risiko tinggi. Sebuah percobaan acak menunjukkan bahwa pasien dengan keterlibatan parametrium, kelenjar panggul positif, atau margin bedah positif mendapat manfaat dari kombinasi pasca operasi kemoterapi yang mengandung cisplatin dan iradiasi panggul.
Terapi radiasi pascaoperasi juga dianjurkan pada pasien yang memiliki setidaknya 2 faktor risiko menengah seperti ukuran tumor lebih besar dari 2 cm, invasi stroma dalam, atau invasi ruang limfovaskular.
Untuk pasien dengan kanker IB2 atau IIA dan tumor lebih besar dari 4 cm, radiasi dan kemoterapi dipilih dalam banyak kasus. Risiko terkait dengan terapi kombinasi, tetapi banyak dari pasien ini akan memenuhi kriteria risiko menengah atau tinggi setelah histerektomi radikal dan oleh karena itu merupakan kandidat kuat untuk pendekatan ini.
Kanker stadium IIB, III, atau IVA
Untuk karsinoma serviks stadium lanjut lokal stadium IIB, III, dan IVA, terapi radiasi adalah pengobatan pilihan selama bertahun-tahun. Terapi radiasi dimulai dengan radiasi sinar eksternal untuk mengurangi massa tumor dan dengan demikian memungkinkan aplikasi intracavitary berikutnya. Brachytherapy diberikan melalui aplikator afterloading yang ditempatkan di rongga rahim dan vagina.
Selain itu, hasil dari uji klinis prospektif acak besar yang dilakukan dengan baik telah menunjukkan peningkatan dramatis dalam kelangsungan hidup ketika kemoterapi dikombinasikan dengan terapi radiasi. penggunaan kemoterapi berbasis cisplatin dalam kombinasi dengan radiasi telah menjadi standar perawatan untuk manajemen primer pasien dengan kanker serviks stadium lanjut.
Stadium IVB dan kanker berulang
Terapi radiasi digunakan tersendiri untuk mengontrol perdarahan dan nyeri, sedangkan kemoterapi sistemik digunakan untuk penyakit diseminata. Untuk penyakit berulang, pilihan terapi dipengaruhi oleh perawatan yang digunakan sebelumnya.
Pengobatan kekambuhan panggul setelah manajemen bedah primer mencakup kemoterapi agen tunggal dan radiasi. Sedangkan pengobatan untuk kekambuhan di tempat lain harus mencakup kemoterapi kombinasi. Untuk kekambuhan panggul sentral setelah terapi radiasi, histerektomi radikal yang dimodifikasi jika kekambuhan lebih kecil dari 2 cm atau eksenterasi panggul harus dilakukan.
Untuk penyakit yang berulang setelah kemoterapi dan terapi radiasi, interval bebas penyakit lebih dari 16 bulan dianggap sebagai tumor yang sensitif terhadap platinum. Standar perawatan dalam kasus ini adalah kemoterapi dengan doublet paclitaxel dan cisplatin berbasis platinum.
Pengobatan dengan bevacizumab plus cisplatin dan paclitaxel atau topotecan dan paclitaxel telah disetujui oleh FDA pada Agustus 2014 untuk kanker serviks persisten, berulang, atau metastasis.
Pada Juni 2018, FDA menyetujui pembrolizumab untuk pengobatan kanker serviks rekuren atau metastatik dengan perkembangan penyakit pada atau setelah kemoterapi pada pasien yang tumornya mengekspresikan PD-L1 (CPS 1 atau lebih besar) sebagaimana ditentukan oleh tes yang disetujui FDA.
Asuhan Keperawatan
Intervensi Keperawatan Umum
- Jika pasien memerlukan biopsi, jelaskan padanya bahwa ia bisa mengalami tekanan, kram abdominal ringan, atau mengalami rasa tercubit akibat forsep pelubang.
- Jika pasien menjalani cryosurgery, jelaskan bahwa alat pendingin akan digunakan untuk membekukan serviks. Ingatkan pasien bahwa ia bisa mengalami kram abdominal, sakit kepala, dan berkeringat. Ingatkan ia juga bahwa ia akan mengalami keluaran berair yang sangat banyak selama beberapa hari atau beberapa minggu.
- Jika pasien menjalani terapi laser, jelaskan bahwa prosedur ini memakan waktu sekitar 30 menit dan bisa menyebabkan kram abdominal.
- Beritahu pasien bahwa keluaran atau noda bisa muncul selama sekitar 1 minggu setelah biopsi eksisional, cryosurgery, atau terapi laser, dan sarankan ia tidak memakai douche, memakai tampon, atau berhubungan saat ini terjadi. Minta ia melihat dan melaporkan tanda infeksi. Tekankan perlunya menjalani uji Pap lanjutan dan pemeriksaan pelvis dalam 3 sampai 4 bulang setelah prosedur ini dan secara periodik setelahnya.
- Jika pasien menjalani histerektomi, beri tahu ia apa yang bisa terjadi setelahnya.
- Setelah pembedahan, pantau tanda vital tiap 15 menit selama 1 jam, tiap 30 menit selama jam berikutnya, tiap jam selama 2 jam, dan kemudian tiap 4 jam atau per protokol. Lihat adakah tanda dan gejala komplikasi, misalnya pendarahan, distensi abdominal, nyeri parah, dan kesulitan bernapas.
- Beri analgesik, antibiotik profilatktik, dan heparin subkutaneus seperlunya.
- Jelaskan prosedur radiasi internal, dan jawab pertanyaan pasien. Radiasiinternal mengharuskan pasien dirawat inap selama 2 sampai 3 hari,sediaan usus, douche povidone-yodium, makanan cair jernih, dan pasien tidak boleh melakukan apa pun dengan mulutnya di malam hari sebelum implantasi; prosedur ini juga membutuhkan kateter tertanam untuk kencing. Radiasi dilakukan di ruang operasi di bawah anestesia umum, dan aplikator yang mengandung bahan radioaktif (misalnya radium atau cesium) diimplan.
- Ingat bahwa tindakan pengamanan—waktu, jarak, dan perlindungan—dimulai sesegera mungkin setelah sumber radioaktif ditempatkan. Beri tahu pasien bahwa ia mungkin membutuhkan kamar pribadi. Atur waktu yang akan Anda habiskan dengan pasien untuk meminimalkan paparan radiasi terhadap diri Anda. Beri tahu pembesuk mengenai tindakan pengamanan, dan gantungkan tanda yang memuat daftar tindakan pengamanan ini di pintu kamar pasien.
- Minta pasien berbaring datar, batasi gerakannya (letakkan benda-benda dalam jangkauannya), dan sedikit naikkan kepala ranjang saat implan ditempatkan.
- Periksa tanda vital tiap 4 jam; lihat adakah reaksi kulit, pendarahan, ketidaknyamanan abdominal, atau tanda dehidrasi.
- Bantu pasien melakukan latihan jangkauan-pergerakan untuk lengan (latihan untuk kaki dan gerakan tubuh lain bisa mencabut implan). Bila perlu, beri obat penenang untuk membantu pasien rileks dan tetap tenang.
- Jelaskan bahwa pasien, bila perlu, tetap menjalani terapi radiasi setelah pulang. Minta pasien melihat dan melaporkan reaksi merugikan yang membuat tidak nyaman. Karena terapi radiasi bisa meningkatkan suseptibilitas terhadap infeksi dengan cara mengurangi jumlah sel darah putih, minta pasien menghindari orang yang jelas mengalami infeksi saat terapi.
- Ajari pasien cara memakai dilator untuk mencegah stenosis dan mempermudah pemeriksaan .
- Yakinkan pasien bahwa penyakit ini dan penanganannya tidak akan mengubah gaya hidupnya secara radikal atau menghambat keintiman.
Diagnosa, Luaran, dan Intervensi Keperawatan Sdki Slki dan Siki
1. Nyeri Kronis b/d Infiltrasi tumor (D.0078)
Luaran: Tingkat Nyeri menurun (L.08066)
- Keluhan nyeri menurun
- Merigis menurun
- Sikap protektif menurun
- Gelisah dan kesulitan tidur menurun
- Anoreksia, mual, muntah menurun
- Ketegangan otot dan pupil dilatasi menurun
- Pola napas dan tekanan darah membaik
Intervensi Keperawatan:a. Manajemen Nyeri (I.08238)
- Identifikasi lokasi, karakteristik, durasi, frekuensi, kualitas, intensitas nyeri
- Identifikasi skala nyeri
- Identifikasi respon nyeri non verbal
- Identifikasi faktor yang memperberat dan memperingan nyeri
- Identifikasi pengetahuan dan keyakinan tentang nyeri
- Identifikasi pengaruh budaya terhadap respon nyeri
- Identifikasi pengaruh nyeri pada kualitas hidup
- Monitor keberhasilan terapi komplementer yang sudah diberikan
- Monitor efek samping penggunaan analgetik
- Berikan teknik nonfarmakologis untuk mengurangi rasa nyeri (mis. TENS, hypnosis, akupresur, terapi musik, biofeedback, terapi pijat, aroma terapi, teknik imajinasi terbimbing, kompres hangat/dingin, terapi bermain)
- Kontrol lingkungan yang memperberat rasa nyeri (mis. Suhu ruangan, pencahayaan, kebisingan)
- Fasilitasi istirahat dan tidur
- Pertimbangkan jenis dan sumber nyeri dalam pemilihan strategi meredakan nyeri
- Jelaskan penyebab, periode, dan pemicu nyeri
- Jelaskan strategi meredakan nyeri
- Anjurkan memonitor nyri secara mandiri
- Anjurkan menggunakan analgetik secara tepat
- Ajarkan teknik nonfarmakologis untuk mengurangi rasa nyeri
- Kolaborasi pemberian analgetik, jika perlu
b. Perawatan Kenyamanan (I.08245)
- Identifikasi gejala yang tidak menyenangkan
- Identifikasi pemahaman tentang kondisi, situasi dan perasaannya
- Identifikasi masalah emosional dan spiritual
- Berikan posiis yang nyaman
- Berikan kompres dingin atau hangat
- Ciptakan lingkungan yang nyaman
- Berikan pemijatan
- Berikan terapi akupresur
- Berikan terapi hipnotis
- Dukung keluarga dan pengasuh terlibat dalam terapi
- Diskusikan mengenai situasi dan pilihan terapi
- Jelaskna mnegenai kondisi dan pilihan terapi/ pengobatan
- Ajarkan terapi relaksasi
- Ajarkan latihan pernafasan
- Ajarkan tehnik distraksi dan imajinasi terbimbing
- Kolaborsi pemberian analgesic, antipruritis, anthihistamin, jika perlu
2. Resiko perdarahan b/d Proses keganasan (D.0012)
Luaran: Tingkat perdarahan menurun(L.02017)
- Membran mukosa lemab meningkat
- Kelembaban kulit meningkat
- Kognitif meningkat
- Keluhan nyeri dan meringis menurun
- Sikap protektif menurun
- Gelisah dan kesulitan tidur menurun
- Menarik diri dan berfokus pada diri sendiri menurun
- Diaphoresis, perasaan depresi, anoreksia, dan perineum terasa tertekan menurun
- Uterus teraba membulat menurun
- Ketegangan otot, pupil dilatasi, mual dan muntah menurun
- Frekuensi nadi, pola napas, tekanan darah, proses berpikir, dan fokus membaik
- Fungsi berkemih membaik
- Perilaku, nafsu makan, dan pola yidur membaik
Intervensi Keperawatan: Pencegahan Perdarahan
- Monitor tanda dan gejala perdarahan
- Monitor nilai hematokrit/homoglobin sebelum dan setelah kehilangan darah
- Monitor tanda-tanda vital ortostatik
- Monitor koagulasi (mis. Prothombin time (TM), partial thromboplastin time (PTT), fibrinogen, degradsi fibrin dan atau platelet)
- Terapeutik
- Pertahankan bed rest selama perdarahan
- Batasi tindakan invasif, jika perlu
- Gunakan kasur pencegah dikubitus
- Hindari pengukuran suhu rektal
- Jelaskan tanda dan gejala perdarahan
- Anjurkan mengunakan kaus kaki saat ambulasi
- Anjurkan meningkatkan asupan cairan untuk menghindari konstipasi
- Anjurkan menghindari aspirin atau antikoagulan
- Anjurkan meningkatkan asupan makan dan vitamin K
- Anjurkan segera melapor jika terjadi perdarahan
- Kolaborasi pemberian obat dan mengontrol perdarhan, jika perlu
- Kolaborasi pemberian prodok darah, jika perlu
- Kolaborasi pemberian pelunak tinja, jika perlu
3. Risiko Defisit Nutrisi (D.0032)
Luaran: Status Nutrisi membaik (L.03030)
- Porsi makan yang dihabiskan meningkat
- Verbalisasi keinginan untuk meningkatkan nutrisi
- Pengetahuan tentang pilihan makanan dan minuman yang sehat meningkat
- Pengetahuan tentang standar asupan nutrisi yang tepat meningkat
- Perasaan cepat kenyang menurun
- Nyeri abdomen menurun
- Berat badan dan Indeks massa tubuh (IMT) membaik
- Frekuensi dan nafsu makan membaik
- Tebal lipatan kulit trisep dan membran mukosa membaik
Intervensi Keperawatan: Manajemen Nutrisi (I.03119)
- Identifikasi status nutrisi
- Identifikasi alergi dan intoleransi makanan
- Identifikasi makanan yang disukai
- Identifikasi kebutuhan kalori dan jenis nutrient
- Identifikasi perlunya penggunaan selang nasogastrik
- Monitor asupan makanan
- Monitor berat badan
- Monitor hasil pemeriksaan laboratorium
- Lakukan oral hygiene sebelum makan, jika perlu
- Fasilitasi menentukan pedoman diet (mis. Piramida makanan)
- Sajikan makanan secara menarik dan suhu yang sesuai
- Berikan makan tinggi serat untuk mencegah konstipasi
- Berikan makanan tinggi kalori dan tinggi protein
- Berikan suplemen makanan, jika perlu
- Hentikan pemberian makan melalui selang nasigastrik jika asupan oral dapat ditoleransi
- Anjurkan posisi duduk, jika mampu
- Ajarkan diet yang diprogramkan
- Kolaborasi pemberian medikasi sebelum makan (mis. Pereda nyeri, antiemetik), jika perlu
- Kolaborasi dengan ahli gizi untuk menentukan jumlah kalori dan jenis nutrient yang dibutuhkan, jika perlu
Referensi:
- InformedHealth.org .2017. Cervical Cancer. Cologne, Germany: Institute for Quality and Efficiency in Health Care (IQWiG). https://www.ncbi.nlm.nih.gov/books/NBK279259/
- Cecelia H. Boardman. 2021. Cervical Cancer. Med Scape. Emedicice. https://emedicine.medscape.com/article/253513-overview
- Goodman, Howard MD. N.D. Cervical Cancer: Overview. Universuty Of Rochester Medical Center. https://www.urmc.rochester.edu/encyclopedia/content.aspx?contenttypeid=35&contentid=FAQCervicalCancer
- PPNI, 2017. Standart Diagnosis Keperawatan Indonesia (SDKI) edisi 1 cetakan II. DPP PPNI. Jakarta
- PPNI, 2018. Standart Intervensi Keperawatan Indonesia edisi (SIKI) 1 cetakan II. DPP PPNI. Jakarta
- PPNI, 2019. Standart Luaran Keperawatan Indonesia (SLKI) edisi 1 cetakan II. DPP PPNI. Jakarta


Posting Komentar